RecenzjaKlasyczny artykuł badawczy

Wirus RS (RSV) i ludzki metapneumowirus (HMPV) todwa blisko spokrewnione patogeny w obrębiePneumoviridaerodzinaktóre są często mylone w przypadkach ostrych infekcji dróg oddechowych u dzieci. Chociaż ich objawy kliniczne się pokrywają, prospektywne dane z nadzoru (2016–2020) z 7 amerykańskich szpitali dziecięcych – obejmujące 8605 pacjentów – ujawniają istotne różnice w populacjach wysokiego ryzyka, ciężkości choroby i leczeniu klinicznym. W badaniu zastosowano aktywny, prospektywny projekt z systematycznym pobieraniem wymazów z nosogardła i testowaniem ich na obecność 8 wirusów układu oddechowego, co stanowi pierwsze na dużą skalę, rzeczywiste porównanie dla pediatrów. Analizując wskaźniki hospitalizacji, przyjęć na OIOM, stosowania wentylacji mechanicznej i przedłużonych pobytów w szpitalu (≥3 dni), badanie to ustanawia kluczową bazę epidemiologiczną przed interwencją w erze nowych szczepień przeciwko RSV (np. szczepionki matczyne, długo działające przeciwciała monoklonalne) i tworzy ramy dla przyszłego rozwoju szczepionki przeciwko HMPV.
Kluczowy wniosek 1: Wyraźne profile wysokiego ryzyka
-RSV atakuje głównie małe niemowlęta:Mediana wieku hospitalizacji wyniosła zaledwie 7 miesięcy, a 29,2% przyjętych pacjentów stanowiły noworodki (0–2 miesiące). RSV jest główną przyczyną hospitalizacji niemowląt poniżej 6. miesiąca życia, a jego ciężkość jest odwrotnie proporcjonalna do wieku.
-Szczepionka HMPV jest skierowana przeciwko starszym dzieciom i dzieciom z chorobami współistniejącymi:Mediana wieku hospitalizacji wyniosła 16 miesięcy, przy czym większy wpływ odnotowano u dzieci powyżej 1 roku życia. Warto zauważyć, że częstość występowania chorób współistniejących (np. sercowo-naczyniowych, neurologicznych, oddechowych) była ponad dwukrotnie wyższa u pacjentów z HMPV (26%) w porównaniu z pacjentami z RSV (11%), co wskazuje na ich zwiększoną podatność na zakażenia.
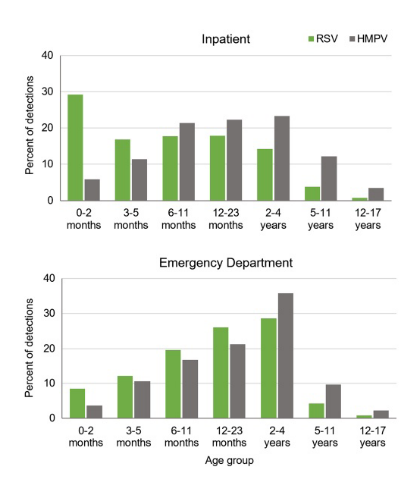
Rysunek 1. Rozkład wiekowy wizyt na SOR-ze i hospitalizacjizwiązane z RSV lub HMPV
u dzieci poniżej 18 roku życia.
Kluczowy wniosek 2: Różnicowanie prezentacji klinicznych
-Zakażenie RSV objawia się wyraźnymi objawami ze strony dolnych dróg oddechowych:Jest silnie powiązany z zapaleniem oskrzelików (76,7% hospitalizowanych przypadków). Kluczowe wskaźniki obejmują:wciągnięcie ściany klatki piersiowej (76,9% pacjentów hospitalizowanych; 27,5% SOR)Iprzyspieszony oddech (91,8% pacjentów hospitalizowanych; 69,8% SOR), oba znacznie częstsze niż w przypadku HMPV.
-Wirus HMPV wiąże się z większym ryzykiem gorączki i zapalenia płuc:Zapalenie płuc rozpoznano u 35,6% pacjentów hospitalizowanych z powodu HMPV — dwukrotnie częściej niż w przypadku RSV.Gorączka była bardziej dominującą cechą (83,6% pacjentów hospitalizowanych; 81% na SOR-ze). Chociaż występują objawy ze strony układu oddechowego, takie jak świszczący oddech i przyspieszony oddech, są one na ogół mniej poważne niż w przypadku zakażenia RSV.
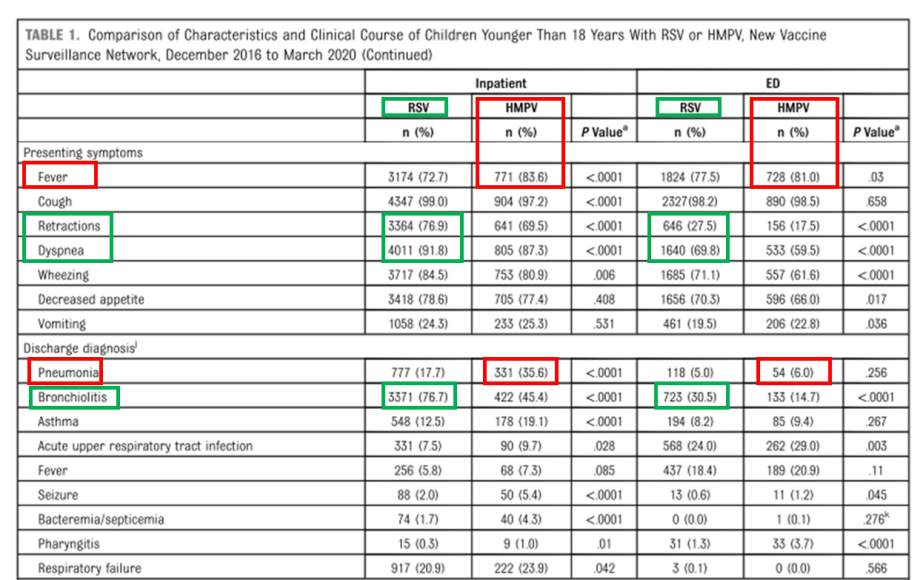
Rysunek 2.Charakterystyka porównawcza i klinicznakursRSV vs. HMPV u dzieci poniżej 18 roku życia.
Streszczenie: RSVjest przyczyną ciężkiej choroby głównie u młodszych niemowląt, charakteryzującej się znaczną niewydolnością oddechową (świszczący oddech, zaciąganie się wydzieliny) i zapaleniem oskrzelików.HMPVczęściej dotyka starsze dzieci z chorobami współistniejącymi, objawia się wyraźną gorączką, niesie ze sobą większe ryzyko zapalenia płuc i często wywołuje szerszą ogólnoustrojową reakcję zapalną.
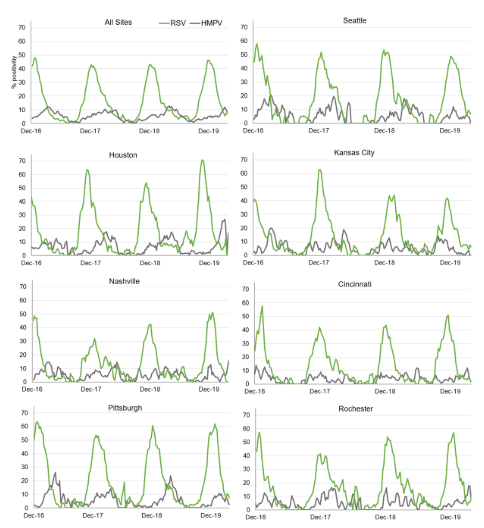
Kluczowy wniosek nr 3: Wzorce sezonowe mają znaczenie
-RSV ma wczesny, przewidywalny szczyt:Jego aktywność jest bardzo skoncentrowana i osiąga szczyt zazwyczaj pomiędzyListopad i styczeń, co czyni go głównym zagrożeniem wirusowym dla niemowląt w okresie jesienno-zimowym.
-HMPV osiąga szczyt później i charakteryzuje się większą zmiennością:Jego sezon zaczyna się później, zwykle osiągając szczyt wMarzec i kwiecieńi wykazuje znaczne wahania z roku na rok i z regionu, często pojawiając się jako „druga fala” po spadku zachorowań na RSV.
Rysunek 3.Całkowity i specyficzny dla danego miejsca wynik PCR pozytywnyewskaźniki zakażeń RSV i HMPV wśród dzieci poniżej 18 roku życia z wizytami na oddziale ratunkowym i hospitalizacjami związanymi z ostrą infekcją układu oddechowego (ARI).
Profilaktyka i opieka: plan działania oparty na dowodach
-Profilaktyka RSV:Strategie prewencyjne są już dostępne. W 2023 roku amerykańska Agencja ds. Żywności i Leków (FDA) zatwierdziła długo działające przeciwciało monoklonalne (Nirsevimab), które może chronić niemowlęta przez pierwsze 5 miesięcy życia. Dodatkowo, szczepienie matki przeciwko wirusowi RSV skutecznie przekazuje przeciwciała ochronne noworodkom.
-Profilaktyka HMPV:Obecnie nie ma zatwierdzonych leków zapobiegawczych. Jednak kilka kandydatów na szczepionki (np. szczepionka skojarzona AstraZeneca przeciwko RSV/HMPV) jest w trakcie badań klinicznych. Rodzicom zaleca się śledzenie aktualizacji od organów zdrowia publicznego.
W przypadku wystąpienia któregokolwiek z poniższych „sygnałów ostrzegawczych” należy natychmiast zwrócić się o pomoc lekarską:
-Gorączka u niemowląt:Temperatura ≥38°C (100,4°F) u niemowlęcia w wieku poniżej 3 miesięcy.
-Przyspieszona częstość oddechów:Częstotliwość oddechów przekracza 60 oddechów na minutę u niemowląt w wieku 1–5 miesięcy, a 40 oddechów na minutę u dzieci w wieku 1–5 lat, co może wskazywać na potencjalne problemy z oddychaniem.
-Niskie nasycenie tlenem:Saturacja tlenem (SpO₂) spada poniżej 90%, co jest krytycznym objawem ciężkiej choroby obserwowanym u 30% pacjentów z RSV i 32,1% pacjentów z HMPV objętych badaniem.
-Letarg lub trudności w karmieniu:Znaczna letarg lub zmniejszenie spożycia mleka o ponad jedną trzecią w ciągu 24 godzin, co może być oznaką odwodnienia.
Choć wirusy RSV i HMPV różnią się pod względem epidemiologii i obrazu klinicznego, dokładne różnicowanie ich w miejscu opieki nad pacjentem nadal stanowi wyzwanie. Co więcej, zagrożenie kliniczne wykracza poza te dwa wirusy, a patogeny takie jak wirus grypy A i szereg innych patogenów wirusowych i bakteryjnych jednocześnie zagrażają zdrowiu populacji. Wczesna i precyzyjna diagnoza etiologiczna ma zatem kluczowe znaczenie dla odpowiedniego leczenia wspomagającego, skutecznej izolacji i racjonalnej alokacji zasobów.
Przedstawiamy zestaw do łączonego wykrywania 14 patogenów AIO800 + (fluorescencyjna reakcja łańcuchowa polimerazy)(Zatwierdzone przez NMPA, CE, FDA, SFDA)
Aby sprostać temu zapotrzebowaniu,Eudemon™ AIO800 W pełni automatyczny system wykrywania kwasów nukleinowych, w połączeniu z14-patogenowy panel oddechowyoferuje rozwiązanie transformacyjne — dostarczając prawdziwe„próbka wejściowa, odpowiedź wyjściowa”diagnostyka w zaledwie 30 minut.
To kompleksowe badanie układu oddechowego wykrywazarówno wirusy, jak i bakteriena podstawie pojedynczej próbki, co pozwala pracownikom służby zdrowia na pierwszej linii podejmować pewne, terminowe i ukierunkowane decyzje dotyczące leczenia.
Kluczowe cechy systemu, które są ważne dla Twoich klientów
W pełni zautomatyzowany przepływ pracy
Czas trwania zajęć praktycznych: mniej niż 5 minut. Nie potrzeba wykwalifikowanego personelu molekularnego.
- Szybkie rezultaty
Czas realizacji wynoszący 30 minut jest odpowiedni dla pilnych przypadków klinicznych.
- 14Wykrywanie multipleksów patogenów
Jednoczesna identyfikacja:
Wirusy:COVID-19, Grypa A i B, RSV, Adv, hMPV, Rhv, Paragrypa typu I-IV, HBoV, EV, CoV
Bakteria:MP,Cpn,SP
-Odczynniki liofilizowane stabilne w temperaturze pokojowej (2–30°C)
Ułatwia magazynowanie i transport, eliminując konieczność stosowania łańcucha chłodniczego.
Solidny system zapobiegania zanieczyszczeniom
11-warstwowe środki ochrony przed zanieczyszczeniami, w tym sterylizacja UV, filtracja HEPA, zamknięty obieg wkładów itp.
Szybka i kompleksowa identyfikacja patogenów jest podstawą nowoczesnego leczenia infekcji dróg oddechowych u dzieci. System AIO800, wyposażony w w pełni zautomatyzowany, 30-minutowy panel multipleksowej reakcji PCR, stanowi praktyczne rozwiązanie w warunkach pierwszej linii. Umożliwiając wczesne i dokładne wykrywanie RSV, HMPV i innych kluczowych patogenów, system ten umożliwia lekarzom podejmowanie ukierunkowanych decyzji terapeutycznych, optymalizację stosowania antybiotyków i wdrażanie skutecznej kontroli zakażeń, co ostatecznie poprawia opiekę nad pacjentem i wydajność systemu opieki zdrowotnej.
#RSV #HMPV #Szybki #Identyfikacja #Oddechowy #Patogen #Próbka-do-Odpowiedzi#MakroMikroTest
Czas publikacji: 02-12-2025